Meningitis bacteriana Nosocomial puede ser consecuencia de procedimientos invasivos (por ejemplo, la craneotomía, la colocación de catéteres ventriculares internos o externos, la punción lumbar, infusión intratecal de medicamentos, o anestesia espinal), traumatismo craneal complicado, o en casos raros, la infección metastásico en pacientes con el hospital bacteriemia adquirida. Estos casos de meningitis son causados por un espectro diferente de los microorganismos que los casos adquiridos en el entorno de la comunidad, y la enfermedad es el resultado de diversos mecanismos patogénicos.
(Figura 1).
(Figura 1).
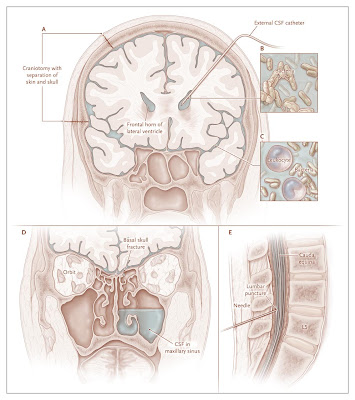
Figura 1. Mecanismos patogénicos en los sitios más comunes de la meningitis bacteriana nosocomial.
Las bacterias pueden entrar en las meninges y el espacio subaracnoideo de los sitios contiguos de la colonización o focos de supuración después de una craneotomía (Grupo A). El líquido cefalorraquídeo (LCR), catéteres (Grupo B) tiene una porción proximal que entra en el espacio del líquido cefalorraquídeo y una porción distal, que también puede ser interna, terminando en el espacio peritoneal, pleural o vascular, o que puede ser externa, cuando la necesidad para el catéter es temporal. Líquido cefalorraquídeo catéteres se pueden infectar por una infección retrógrada desde el extremo distal de la derivación, la herida o rotura de la piel que recubre el catéter, infección metastásica en los pacientes con bacteriemia o la colonización del catéter en el momento de la cirugía. Las concentraciones de los leucocitos, anticuerpos y complemento de los componentes en el espacio subaracnoideo son bajos, lo que facilita la multiplicación de las bacterias (Grupo C). Después de un traumatismo craneal, los microorganismos pueden entrar en el espacio subaracnoideo a través de una invasión directa como consecuencia del trauma o, en el caso de una fractura de base de cráneo, a través de una lágrima la duramadre, que puede proporcionar una vía para la invasión del sistema nervioso central por las bacterias encuentran en el conducto auditivo, la nariz o la nasofaringe (Grupo D). Las bacterias también pueden ser introducidos por punción lumbar (Grupo E).
Epidemiología y patogénesis
El sistema nervioso central está protegido contra la entrada de microbios en el torrente sanguíneo de la barrera sangre-cerebro y por una barrera externa que está formado por el cráneo y leptomeninges. En consecuencia, los patógenos pueden entrar en el sistema nervioso central por la invasión directa a través de la barrera exterior oa través del torrente sanguíneo en asociación con un desglose de la barrera sangre-cerebro. En las secciones siguientes se examinan las condiciones predisponentes y factores de riesgo para el desarrollo de la meningitis nosocomial.
Craneotomía
La meningitis bacteriana es una complicación grave de la craneotomía, sino que se produce en el 0,8 al 1,5% de los pacientes que se someten a craneotomía. Entre los casos de meningitis que se desarrollan en los pacientes después de una craneotomía, aproximadamente un tercio se producen en la primera semana después de la cirugía, un tercio en la segunda semana, y la tercera después de la segunda semana, con algunos años los casos que ocurren después de la cirugía. El riesgo inicial de meningitis postoperatoria puede ser minimizado por la práctica del cuidado de las técnicas quirúrgicas, especialmente las que reducen el riesgo de pérdida de líquido cefalorraquídeo. Otros factores que se asocian con el desarrollo de meningitis después de una craneotomía son infección concomitante en el sitio de la incisión y la duración de la intervención de más de 4 horas.
Interna ventricular Catéteres
La incidencia de casos de meningitis asociada con catéteres internos del ventrículo izquierdo (es decir, derivaciones del líquido cefalorraquídeo), que se utilizan comúnmente para el tratamiento de la hidrocefalia, oscila entre el 4 y el 17% . El factor causal más importante es la colonización del catéter en el momento de la cirugía, ya que la mayoría de las infecciones se manifiestan dentro de 1 mes después de cirugía. Un estudio prospectivo observacional identificaron agujeros en los guantes quirúrgicos, junto con la manipulación directa del catéter de derivación por el equipo quirúrgico, como un posible factor de riesgo; el doble enguantado llevado a una reducción en las tasas de infecciones de catéteres en comparación con las tasas de control entre el estudio histórico. Uno de ellos sugirió que el cambio de la pareja exterior de los guantes antes de manipular el material del catéter durante la cirugía puede disminuir aún más las tasas de infección
Catéteres externos ventricular
Catéteres externos ventricular se utilizan para el control de la presión intracraneal o de desviación temporal del líquido cefalorraquídeo de un sistema ventricular obstruido, o como parte del enfoque de tratamiento para la infección de catéteres internos. La tasa de infección asociada con catéteres externos es de aproximadamente 8%. El riesgo de infección se informó de que aumenta con el aumento de la duración del drenaje, pero el grado de aumento por unidad de tiempo es incierto. Aunque un estudio mostró un fuerte incremento en el riesgo de infección después de 5 días de drenaje externo, el 8 de un estudio prospectivo, aleatorizado demostraron que la eliminación de catéteres externos dentro de 5 días no es necesario y que los catéteres se pueden dejar en su lugar durante períodos más prolongados sin un aumento evidente en el riesgo diario de infección. Puesto que la infección puede ser adquirida por la introducción de bacterias después de la inserción de un catéter nuevo, el cambio de catéteres no infectados podría en realidad aumentar el riesgo de infección. Otros factores de riesgo para la infección son el muestreo de rutina del líquido cefalorraquídeo, las fugas de líquido cefalorraquídeo en el sitio, el bloqueo del drenaje, y la hemorragia intraventricular.
Externos lumbar Catéteres
Catéteres externos lumbar, que se colocan principalmente para ayudar en el diagnóstico de hidrocefalia a presión normal, se han asociado con tasas de meningitis de hasta un 5% .Los factores de riesgo asociados con estos catéteres incluyen la desconexión del sistema de drenaje externo y la presencia de otras infecciones. En un estudio reciente con 233 pacientes consecutivos sometidos a la colocación de un catéter lumbar externo, el tipo de meningitis fue baja (0,8%); los investigadores en ese estudio se utilizó un protocolo estricto que no requería las pruebas de control de líquido cefalorraquídeo, drenaje de líquido cefalorraquídeo para un máximo de 5 días, la reconexión estéril después de la desconexión o la fractura de la fuga, y la eliminación permanente del catéter después de una segunda desconexión o rotura - protocolos que minimiza el riesgo de infección.
Traumatismo craneoencefálico
La incidencia de meningitis después de un traumatismo craneoencefálico grave y moderado se estima en el 1,4% . Fracturas abiertas craneales son las complicaciones de hasta un 5% de lesiones en la cabeza y se han asociado con tasas de meningitis, que van desde 2 hasta 11%. En pacientes con fracturas complejas en las que el cráneo se deprime más profundo que el espesor del cráneo, la herida debe ser cuidadosamente examinado y desbridamiento y tratamiento antibiótico preventivo debe administrarse. Tratamiento conservador es una opción si no hay evidencia clínica o radiológica de los siguientes: la penetración de la duramadre, hematoma intracraneal gran depresión que es más profunda de 1 cm, la participación de los senos frontales, deformidad estética bruto, infección de la herida, neumoencéfalo, o bruto contaminación de la herida.
La mayoría de los pacientes en los que la meningitis se desarrolla como una complicación de un traumatismo craneal cerrado tiene una fractura de base de cráneo, que hace que el espacio subaracnoideo a ser conectados a la cavidad del seno y se asocia con un mayor riesgo de infección, las tasas de infección son reportados a ser tan alta como 25%, con una mediana de tiempo entre la lesión y la aparición de la meningitis, es de 11 días. Las fugas de líquido cefalorraquídeo es el principal factor de riesgo para el desarrollo de meningitis, aunque la mayoría de las fugas que ocurren después del trauma son desconocidos. La mayoría de las fugas se resuelven espontáneamente dentro de 7 días, pero la intervención quirúrgica está indicada si la fuga persiste. Traumatismo de cráneo es la causa más común de meningitis bacterianas recurrentes
Punción Lumbar
La meningitis se desarrolla después de la punción lumbar en aproximadamente 1 de cada 50.000 casos, con cerca de 80 casos notificados anualmente en los Estados Unidos. La mayoría de los casos ocurren después de la anestesia espinal o la mielografía. El riesgo de meningitis después de la punción lumbar puede ser disminuido sustancialmente si se cumplen condiciones asépticas (es decir, desinfección de las manos y el uso de guantes estériles) y, si los operadores usan máscaras faciales y las tapas de funcionamiento cuando se realiza la anestesia espinal o la mielografía.
Patógenos
Las bacterias específicas que causan la meningitis nosocomial varían de acuerdo a la patogenia y el momento de la infección después de la predisposición eventual. La meningitis que se desarrolla después de la neurocirugía o en pacientes que son hospitalizados por un período prolongado después de un traumatismo penetrante o fractura de base de cráneo pueden ser causadas por estafilococos o por bacteria facultativa, aerobia o bacilos negativos. En los pacientes con cuerpos extraños (por ejemplo, los drenajes internos ventricular) han sido depositados, la meningitis es causada a menudo por los organismos cutáneas tales como los estafilococos coagulasa negativos o Propionibacterium acnes. La mayoría de los casos de meningitis que se producen después de la fractura de base de cráneo o poco después de la cirugía otorrinologica son causadas por microorganismos que colonizan la nasofaringe (especialmente Streptococcus pneumoniae). Estos microorganismos son importantes para infectar a considerar en el enfoque de la terapia antimicrobiana empírica.
Los hallazgos clínicos y diagnóstico
Una sospecha clínica de meningitis bacteriana nosocomial debería llevar a un estudio diagnóstico y la terapia antimicrobiana. Fiebre y disminución del nivel de conciencia son las características clínicas más coherente, aunque no son específicos y difíciles de reconocer en los pacientes que están sedados, que acaban de atravesar la neurocirugía, o que tienen un subyacente enfermedad que puede enmascarar infecciones de síntomas asociados con derivaciones del líquido cefalorraquídeo puede causar síntomas inespecíficos, como fiebre de bajo grado o malestar general, signos de irritación meníngea se ven en menos del 50% de los pacientes. Los síntomas y signos de infección también puede estar asociada con la porción distal de la derivación (es decir, peritonitis o bacteriemia).
El trabajo de diagnóstico consiste en técnicas de neuroimagen, análisis de líquido cefalorraquídeo (recuento de células, tinción de Gram, pruebas bioquímicas de la glucosa y proteína, y las culturas), y cultivos de sangre. Neuroimagen se indica en la mayoría de pacientes con sospecha de meningitis bacteriana nosocomial, ya que permite una evaluación del tamaño ventricular y proporciona información sobre si existe un mal funcionamiento de la derivación o si catéteres potencialmente contaminados retenido de procedimientos quirúrgicos previos están presentes.
Multicorte tomografía computarizada (CT) en múltiples escáneres con capacidad de cambio de formato puede ser útil en la localización de fugas de líquido cefalorraquídeo (Figura 2). Neuroimagen también puede mostrar la expansión masas empiema (es decir, hemorragia subdural o hidrocefalia) y el desplazamiento del cerebro, que deben ser identificados antes de la punción lumbar se realiza. El líquido cefalorraquídeo se puede obtener a través del catéter en pacientes con catéteres ventriculares internos o externos, de lo contrario, una punción lumbar es necesario. Sin embargo, en pacientes con hidrocefalia obstructiva, el líquido cefalorraquídeo lumbar no puede ser el reflejo de la infección ventricular debido a la falta de comunicación entre el líquido cefalorraquídeo ventricular y lumbar.
Figura 2
Figura 2. TC craneal en una paciente de 51 años de edad con infección meningitis neumocócica 1 semana después de irugía de tabique nasal.
La exploración en el panel A se muestra bilaterales colecciones de aire subdural, un hallazgo que se refiere como "signo Monte Fuji". La exploración en el panel B se muestra un defecto óseo de la lámina cribosa de la derecha (flecha). La paciente fue sometida a neurocirugía cierre del defecto.
El diagnóstico de meningitis bacteriana nosocomial se realiza sobre la base de los resultados de un cultivo de líquido cefalorraquídeo, técnicas de cultivo de aerobios y anaerobios son obligatorios. De incubación Sin embargo, requieren prolongados cultivos antes de ser confirmado como negativos, y los resultados pueden ser negativos en pacientes que han recibido tratamiento antibiótico previo. El líquido cefalorraquídeo debe ser analizado para determinar el recuento de células, incluyendo recuentos diferenciales y pruebas bioquímicas de la glucosa y proteínas, así como la tinción de Gram, debe ser realizada. Un estudio que comparó la tinción de Gram con cultivos de líquido cefalorraquídeo para el diagnóstico de la meningitis bacteriana mostró que la tinción de Gram había una alta especificidad pero baja sensitividad.
Recuentos de células en el líquido cefalorraquídeo puede ser útil, pero tienen baja sensibilidad y especificidad en subgrupos clínicos de pacientes. En un estudio prospectivo que involucran a 172 pacientes con catéter ventricular externo, el recuento de células en el líquido cefalorraquídeo fue normal en 4 de 18 pacientes en los que la meningitis fue confirmada por cultivo (22%), una proporción similar de pacientes sin cultivos positivos había pleocitosis. La interpretación de los números de glóbulos blancos en el líquido cefalorraquídeo es especialmente problemático en los pacientes con meningitis que se desarrolla después de la hemorragia intraventricular, aunque la fórmula ha sido propuesta para su interpretación, la precisión diagnóstica es desconocida. Entre los pacientes evaluados para la meningitis postoperatoria, la meningitis aséptica como consecuencia de la reacción inflamatoria local a los productos de degradación en la sangre puede representar hasta el 70% de los casos.
Pruebas adicionales para establecer el diagnóstico de meningitis bacteriana se han evaluado. En los pacientes que se sometieron a neurocirugía, una concentración de lactato de 4 mmol por litro o más en el líquido cefalorraquídeo demostró tener una sensibilidad del 88%, una especificidad del 98%, un valor predictivo positivo de 96% y un valor predictivo negativo del 94% para el diagnóstico de meningitis bacteriana. Sin embargo, una revisión retrospectiva de casos de meningitis bacteriana asociada con una derivación de líquido cefalorraquídeo demostró que con el uso de ese valor de corte para el lactato, casi la mitad de las infecciones se han perdido. Las concentraciones de proteína C-reactiva en el suero o el líquido cefalorraquídeo, y las concentraciones séricas de procalcitonina, han sido evaluados para determinar su utilidad en la determinación del diagnostico, aunque las concentraciones elevadas son sugestivos de infección bacteriana, al no establecer el diagnóstico, y se necesitan más estudios para determinar la utilidad de estos marcadores en el diagnóstico de la meningitis bacteriana nosocomial.
De ácido nucleico-las pruebas de amplificación, como la cadena de la polimerasa de reacción (PCR), los ensayos, han sido evaluados para determinar su eficacia en la detección de la presencia de ADN bacteriano en el líquido cefalorraquídeo de pacientes con catéteres ventriculares. En un estudio que utilizó la PCR para detectar las bacterias gram-positivas en 86 muestras, 42 fueron negativos, según la evaluación del cultivo, pero positivo, según la evaluación de PCR, no había resultados de los cultivos positivos en pacientes con resultados negativos de PCR, lo que sugiere que un resultado negativo de PCR predictivo de la ausencia de infecciones. Se necesitan más estudios, sin embargo, antes de su uso de rutina de los ensayos de PCR se recomienda para el diagnóstico de meningitis bacteriana, sobre todo porque las bacterias contaminantes que pueden generar falsos resultados positivos.
Tratamiento antimicrobiano
La elección del tratamiento antimicrobiano empírico de la meningitis bacteriana nosocomial depende de la patogénesis de la infección. La terapia para pacientes en los que la meningitis se desarrolla después de la neurocirugía o para pacientes que son hospitalizados por un período prolongado después de un traumatismo penetrante cabeza o fractura de base de cráneo debe consistir en la combinación de vancomicina con cefepime, ceftazidima, o meropenem; la elección del segundo agente debe ser basado en el perfil de susceptibilidad a los antimicrobianos, de los locales de los bacilos gram negativos. Meropenem es el fármaco de elección si uno de los carbapenémicos se utiliza, dado el menor riesgo de convulsiones con meropenem que con imipenem, y teniendo en cuenta los estudios clínicos que han demostrado su utilidad en el tratamiento de la terapia bacteriana después de una fractura de base de cráneo o poco después de la cirugía otorinologíca debe consistir de vancomicina más una cefalosporina de tercera generación (cefotaxima o ceftriaxona sea) . Una vez que un patógeno específico que ha sido aislado, el tratamiento antimicrobiano puede ser modificada para una gestión óptima.
Tratamiento antimicrobiano empírico recomendado para la meningitis bacteriana nosocomial, De acuerdo con la patogénesis de la infección.
Se han expresado inquietudes con respecto a la adecuación de la penetración de la vancomicina en el líquido cefalorraquídeo en pacientes con meningitis nosocomiales, así como el potencial de efectos secundarios cuando la eliminación de la vancomicina se ve obstaculizada en los pacientes con disfuncino en el sistema multiorgánico. Linezolid y daptomicina se han demostrado tener una eficacia en algunos casos de meningitis por estafilococos; linezolid también se ha demostrado que las características farmacocinéticas favorables (es decir, la penetración de líquido cefalorraquídeo de aproximadamente el 80% en estado de equilibrio) en pacientes neuroquirúrgicos en cuidados críticos units. Sin embargo, la vancomicina es recomienda como tratamiento de primera línea y se administra en dosis para lograr una concentración mínima de suero de 15 a 20 microgramos por millilitro. Agentes alternativos pueden utilizarse en pacientes en los que una respuesta adecuada no se ve.
La Sociedad Británica de Quimioterapia Antimicrobiana recomienda la terapia empírica para todos los pacientes que presentan signos de meningitis postoperatoria, el tratamiento debe ser retirada después de 72 horas si los resultados de los cultivos del líquido cefalorraquídeo son negativeos. Cuando esta recomendación se evaluó en un estudio prospectivo, las complicaciones fueron mostrados ser raro después de la retirada del tratamiento, si la tinción de Gram del líquido cefalorraquídeo y los cultivos del líquido cefalorraquídeo fueron negativos para la meningitis bacteriana después de 72 horas. Sin embargo, el abordaje terapéutico de la meningitis bacteriana nosocomial debe ser individualizada, y algunos pacientes, especialmente aquellos que han recibido tratamiento antimicrobiano previo o concomitante, puede requerir un tratamiento con un agente antimicrobiano apropiado a pesar de los resultados negativos de los cultivos.
Infusión directa de los agentes antimicrobianos en los ventrículos a través de un catéter a veces es necesario, cuando las infecciones que se desarrollan después de los procedimientos neuroquirúrgicos o en asociación con el líquido cefalorraquídeo catéteres son difíciles de erradicar solo con tratamiento antibiótico parenteral. Sin embargo, ningún agente antimicrobiano ha sido aprobado por la Food and Drug Administration para uso intraventricular, y las indicaciones de este modo de administración no están bien definidos. Vancomicina y gentamicina son los agentes antimicrobianos que se han utilizado más a menudo. Las dosis se ha determinado empíricamente, con los ajustes realizados sobre la base de la concentración del agente en el líquido cefalorraquídeo. El drenaje es generalmente cerrado durante 1 hora después de la administración de la dosis intraventricular en primer lugar. Las dosis posteriores puede ser determinada por la medición de la concentración mínima en una muestra de líquido cefalorraquídeo obtenido inmediatamente antes de la infusión de la siguiente dosis. La concentración mínima dividida por la concentración inhibitoria mínima del agente de la bacteria aislada en general, debe superar los 10 a 20 para la esterilización constante del líquido cefalorraquídeo. Aunque este procedimiento no está estandarizado, es un enfoque razonable para adoptar, cuando los agentes cuyas concentraciones pueden ser una medida rutinaria se utilizan. En algunos centros, el pico y valle de las concentraciones de antibióticos en el líquido cefalorraquídeo son vigiladas por la colocación de un dispositivo de entrada independiente ventricular, aunque no está claro si el nivel máximo que se alcanza por encima de la concentración inhibitoria mínima o el tiempo que el nivel sigue siendo por encima de la concentración inhibitoria mínima es un mejor predictor de los resultados.
Resistente a Múltiples Medicamentos bacilos gram-negativos
Dada la aparición de resistencia a múltiples bacilos gram negativos, el enfoque de la terapia antimicrobiana en pacientes con meningitis nosocomiales que es causada por estos agentes patógenos se ha convertido en problematica. En particular, las especies de Acinetobacter se han vuelto más frecuentes en los pacientes con meningitis nosocomiales. Estas bacterias son resistentes a la frecuencia de tercera generación y cefalosporinas de cuarta generación, la resistencia a carbapenémicos también ha sido reportado. Por lo tanto, las concentraciones adecuadas de estos fármacos en el líquido cefalorraquídeo no se puede lograr después de la administración parenteral. Para el tratamiento empírico de la meningitis por Acinetobacter, meropenem por vía intravenosa, con o sin un aminoglucósido administrado por vía intraventricular o intratecal, se ha recommendado, si el organismo es encontrado posteriormente para ser resistentes a los carbapenémicos, colistina (por lo general formulan como colistimetato de sodio) o polimixina B debe ser sustituida por meropenem y que también tenga que ser administrado por el intraventricular o ruta intratecal. En una revisión de 14 pacientes con multirresistente Acinetobacter baumannii meningitis o ventriculitis que fueron tratados con colistina administrada por vía intravenosa o por vía intraventricular o intratecal , la esterilización del líquido cefalorraquídeo se logró en todos los casos, y 13 pacientes fueron curedos.En un estudio retrospectivo de 51 casos de meningitis por Acinetobacter, los 8 pacientes que fueron tratados con colistina intravenosa o intratecal sobrevivieron
Retiro de sondas
Si la meningitis bacteriana se desarrolla en un paciente que tiene un catéter ventricular externo, el catéter debe ser eliminado para aumentar la probabilidad de que la infección se puede curar. En el caso de catéteres internos ventricular, la terapia antimicrobiana, la eliminación de todos los componentes del catéter infectado, y la colocación de un drenaje externo parece ser el tratamiento más eficaz, con éxito en más del 85% de los pacientes; drenaje externo conduce a la más rápida Resolución de la ventriculitis, permite el seguimiento de los resultados de líquido cefalorraquídeo y cultivos, y permite continuar el tratamiento de la hidrocefalia subyacente. El momento óptimo para la reimplantación de la derivación no está claramente definido, aunque las directrices generales se pueden sugerir. En pacientes con infecciones de la derivación, que son causadas por un estafilococo coagulasa negativo, o P. acnes en asociación con anomalías del líquido cefalorraquídeo (por ejemplo, pleocitosis), el tratamiento antibiótico durante 7 días, se recomienda frecuentemente antes de la colocación de una derivación nuevos, si las culturas repetir son positivos, la terapia antimicrobiana en general, debe continuar hasta que los cultivos del líquido cefalorraquídeo han sido negativos durante 10 días consecutivos antes de una nueva derivación se coloca. En el caso de infecciones de las derivaciones causadas por Staphylococcus aureus o bacilos gram-negativos, 10 días de tratamiento antibiótico después de repetidos cultivos negativos se recomienda antes de la colocación de una derivación nueva, aunque algunos autores recomiendan una duración más larga de la terapia cuando los bacilos gram-negativos son aislados. Algunos expertos han recomendado un período de 3 días de observación después de la finalización de la terapia antimicrobiana antes de una nueva derivación se coloca para confirmar que la infección ha desaparecido, aunque no se recomienda de manera uniforme.
La retirada de la sonda, seguida de una sustitución inmediata y tratamiento antibiótico por vía intravenosa, curas de aproximadamente el 65% de los pacientes relacionadas con infecciones en catéteres el tratamiento conservador (es decir, dejando el catéter interno existentes y la administración de la terapia antimicrobiana intravenosa o intraventricular) ha sido en general asociado con una baja tasa de éxito (aproximadamente el 35%), pero se ha utilizado con éxito en pacientes seleccionados con infecciones de catéteres de líquido cefalorraquídeo que fueron causadas por microorganismos menos virulentos, como los estafilococos coagulasa negativos. En un estudio observacional de 43 pacientes, 84% fueron curados con antibióticos sistémicos y intraventricular (inyectados a través de un dispositivo de entrada independiente ventricular), con un 92% de éxito en el caso de las infecciones causadas por otras bacterias de S. aureus. Independientemente de la forma de tratamiento, las infecciones de las derivaciones de líquido cefalorraquídeo pueden reaparecer. En un estudio, la tasa de recidiva fue de 26%, con dos tercios de los casos causados por el mismo microorganismo.
Direcciones futuras
La prevención y la gestión de la meningitis bacteriana nosocomial representan un desafío considerable, sobre todo con la aparición de enfermedades causadas por patógenos resistentes a múltiples fármacos. Protocolos deben ser desarrollados para estandarizar las técnicas quirúrgicas para reducir al mínimo el riesgo de infección. Los ensayos clínicos de intervenciones simples, como cambiar los pares de guantes de exterior antes de manipular el material del catéter durante la cirugía, debe ser iniciado. El reconocimiento temprano y un tratamiento agresivo puede mejorar los resultados para los pacientes con meningitis bacteriana nosocomial.









0 comentarios:
Publicar un comentario